6/14 1日目 ACPなどのドキュメンテーションやシステムについて
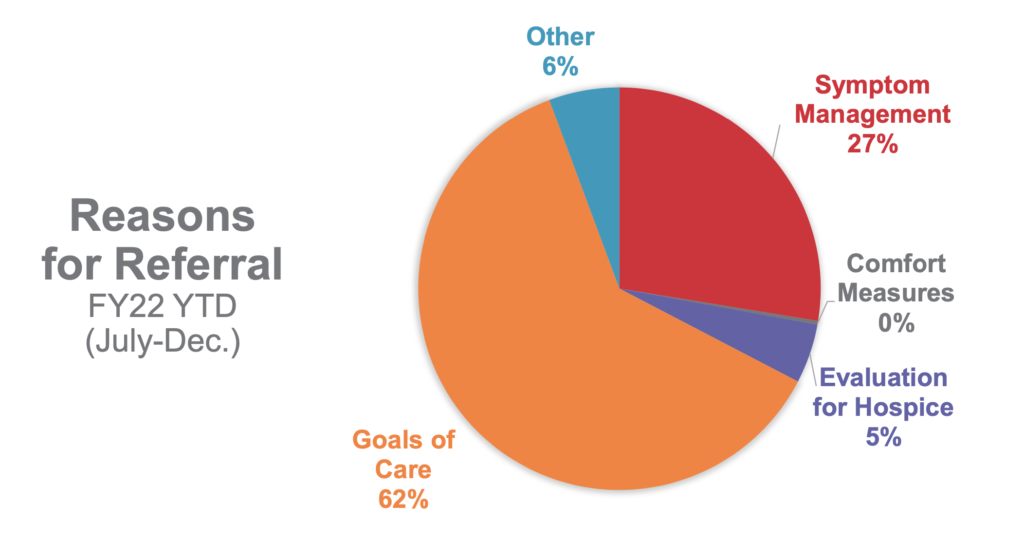
まずはCeders-Sinai病院の緩和ケアコンサルテーションの内容についてやはり、米国の最も多いコンサルテーションはGoals of careのようです。症状緩和だけでなくコミュニケーションを重要視しておられる印象でした。
Epicというアメリカで最もポピュラーな電子カルテの緩和ケアコンサルテーションのフォーマットについて学びました。
・症状コントロール
・消化器症状マネジメント
・呼吸困難時には・・
・ケアのゴールは・・
・ADは・・
・Code statusは・・
など緩和ケアに必要なフォーマットを初診で入れるような感じでした。
フォローアップの診察ではフォローアップのフォーマットがありそれに入力するという感じでした。
独自で作っているのか、あらかじめセットで入っていたのかは定かじゃありませんでした。
ACPに関しては、予後などの情報は医師のみですが、それ以外のことはSWやNSでも書くことができ、特に医者の許可などはいらないということでした。感情のサポートや、患者の好み、価値観、気がかり、受け入れられない状況、家族との関係などは医師以外でも行い、システムとして実臨床に利用される形であることは大事だなと思いました。
彼らが特に強調していたのは、
・主治医とコミュニケーションをとり話し合うこと
でした。カルテ記載だけするのは、主治医に真意が伝わらないため、電話か会うかして話し合うようです。
この点は非常に重要な取り組みだと感じました。
主治医が手術やカテでつかまらなけば、まあいいか、カルテに書くし読んでくれるだろうと甘いことを考えることも
時々あったのですが、気をつける点だと改めて感じました。
緩和ケア科のチームの組織図も見させていただきました。
多岐にわたるスタッフがいます。
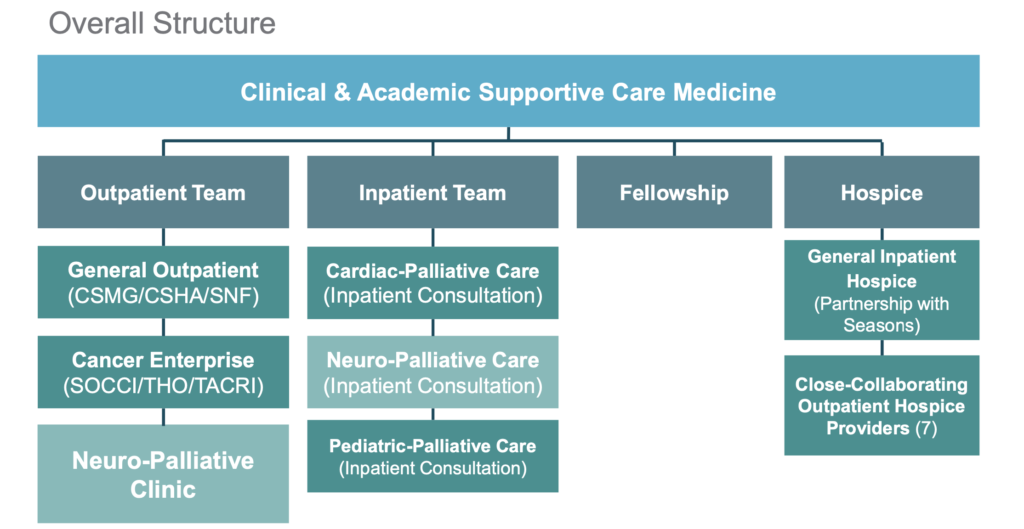
緩和ケアの大きな部門を運営する時にはある程度役割分担が必要です。
NeuroPalliative careのJessica先生は神経内科医から緩和ケアを追加で学んでいています。
今回は循環器の緩和ケアをメインでおこなっている先生もいらっしゃいました。また、PICUの研修をしているレジデントが緩和ケアを学んだり、月に1-2回はER当直しながら、平日は緩和ケアを学ぶなど多様な働き方をみました。
20人ほどの緩和ケア医がいて、緩和ケアナースがトリアージを行った後、専門性が高そうであれば、循環器専門や神経内科専門の緩和ケアの先生に担当が振られていくシステムです。
飯塚でも似たようなシステムになりつつあったので、(石上と高橋は救急循環器がメイン)参考になりそうです。
一方で、〇〇×緩和ケアはやはり属人的になっていそうだなという感想も持ちました。
これは飯塚でも同様の課題があり、新しく救急や循環器に強い緩和ケア医の養成を頑張るところです。
どれくらいの間隔で患者をフォローアップしているのかについても聞きました。
症状マネジメントで毎日みてカルテを書く場合もあるが、
ケアのゴールの面談の場合は、Family meetingや重要なACPなどがあっったら書くということで毎日書いてるわけではないと言われ安心しました。救急や循環器の緩和ケアの相談を受けているが実際に行く回数やカルテを書く回数が少ないのはいいのか?と思うことがあったからです。
入院から退院までの間に2-3回程度くらいの場合もあるし、済むこともあると幅があるようでした。
1回ということはあまりないと言っていました。
これはFast food-styleの緩和ケア(1回しか話に参加しない)は効果がなくPTSDを生み出す可能性があるというのは
Critical care領域の緩和ケアでは有名な研究があります。
ICUでの緩和ケア介入は意味がないのではないかと議論になったのですが、1回だけ家族会議に参加するとなると、継続性が持てず、よくないんではないかと緩和ケア医たちは結論づけています。
https://geripal.org/fast-food-style-palliative-care/
https://jamanetwork.com/journals/jama/fullarticle/2532011
もちろん、職人芸的なところも必要な一方で、どうシステムを利用しているかについては学ぶところが多いなと改めて感じる時間となりました。
※英語でのリスニングでニュアンスが間違っているところがあるかもしれない点はご了承ください。 (編集済み)


